U ontvangt deze informatie, omdat bij u tijdens het onderzoek een verzakking van de vagina-achterwand (met daarachter de darm) is geconstateerd. In deze informatie leest u alles over de behandeling. Wat voor verzakking heeft u?
De organen in het bekken (de blaas, de baarmoeder en de endeldarm) worden op hun plaats gehouden door spieren, banden en steunweefsels. Deze weefsels kunnen door verschillende oorzaken beschadigen of hun kracht en soepelheid verliezen. Als dit gebeurt, kunnen de organen geleidelijk gaan zakken. Dit kan zelfs voorbij de opening van de vagina gaan. We spreken dan van een verzakking of prolaps.
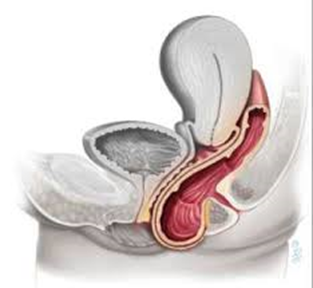
Bij u is tijdens het onderzoek een verzakking van de vagina-achterwand (met daarachter de darm) geconstateerd.
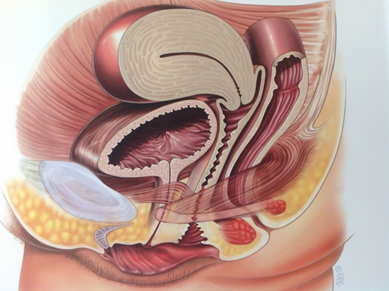 | 
|
| Figuur 1. Normale anatomie | Figuur 2. Achterwandverzakking |
Wat is een achterwandplastiek
Tijdens deze operatie wordt de uitgezakte vagina-achterwand, die u soms als een bol in de opening van de schede ziet en voelt uitpuilen op de plaats teruggebracht. De gynaecoloog voert deze operatie uit via de vagina. De gynaecoloog maakt aan de achterzijde in de middenlijn een snede waardoor de verzakking zichtbaar wordt, de darm wordt losgemaakt van de vaginawand. Vervolgens worden er oplosbare hechtingen aangebracht die de darm terugbrengt op zijn plek. Deze hechtingen lossen op en ter plaatse zal u enig litteken weefsel maken, dat bijdraagt aan de nieuwe ondersteuning van de darm en vaginawand. Daarna wordt een stukje van de vaginawand, die ook te wijd geworden is weggenomen. De gynaecoloog hecht de vaginawand vervolgens. Zo komt de vagina-achterwand weer op de plaats waar het hoort te zitten en is de uitstulping verdwenen.
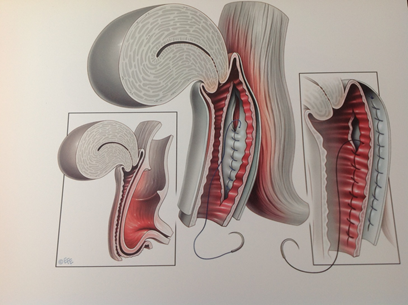 Figuur 3. AchterwandplastiekDuur van de operatie
Figuur 3. AchterwandplastiekDuur van de operatie: Een achterwandplastiek duurt ongeveer 30-45 minuten.
Waarom een achterwandplastiek
De gynaecoloog heeft met u de verschillende behandelingsmogelijkheden besproken en daarna heeft u samen gekozen voor een operatie. Deze keuze hangt vaak af van de ernst van de hinder die u ondervindt, de onderzoeksbevindingen en uw afweging tussen de behandelingsmogelijkheden.
Hoe succesvol is deze operatie
De meeste vrouwen zijn erg opgelucht en tevreden na deze operatie. In de loop der tijd komen in 10% van de vrouwen die geopereerd zijn weer verzakkingsklachten terug. Er zal dan opnieuw gekeken worden of en hoe deze behandeld kunnen gaan worden.
Wat zijn de risico’s van deze operatie
Bij een verzakkingsoperatie komen zelden
complicaties voor. Desondanks kunnen er soms
complicaties optreden.
- Nabloeding
Een nabloeding is een vrij zeldzame complicatie bij een verzakkingsoperatie. Vaak voldoet het om (opnieuw) een tampon in de vagina te brengen. Soms is een tweede operatie noodzakelijk. - Blaasontsteking
Een blaasontsteking is een veel voorkomend probleem na een verzakkingsoperatie. Als het nodig is, krijgt u een antibioticum. Een blaasontsteking is daarmee goed te behandelen. - Seksuele problemen
Verzakking kan seksuele problemen opleveren. Na herstel van de verzakking is de seksuele functie vaak beter. Door de operatie kan littekenweefsel optreden dat vooral in de eerste periode na de operatie gevoelig kan zijn. Over het algemeen kan gemeenschap juist vaak daarna weer prettiger verlopen. Wel wordt sterk aanbevolen om de eerste zes weken na de operatie geen seksuele gemeenschap te hebben om de vaginawond de kans te geven te genezen. Mocht u daarna nog seksuele problemen ervaren na de ingreep, aarzel dan niet om een afspraak met de gynaecoloog te maken om hierover te praten. Deze problemen kunnen vaak verholpen worden.
Welke voorbereidingen zijn er nodig voor de operatie
- Wanneer u medicijnen gebruikt die de bloedstolling beïnvloeden, zoals b.v. Ascal, Sintrom of Marcoumar, geeft u dit dan door aan uw behandelend arts. Om bloedingen te voorkomen moet er tijdig met sommige medicijnen gestopt worden. Stop nooit uw medicijnen zonder overleg met uw arts.
- Bent u overgevoelig voor bepaalde geneesmiddelen, latex, jodium, of antibiotica ? Het is noodzakelijk dat u dit vóór de operatie meldt aan uw behandelend arts.
- Er wordt een (telefonische) afspraak met de anesthesist op het poliklinisch pre-operatieve spreekuur (POS) gemaakt. Hier zal met u uw medicatie worden doorgenomen en ook de manier van verdoving tijdens de ingreep. Meestal is zowel algehele verdoving (narcose) als plaatselijke verdoving (ruggenprik) mogelijk. In zijn algemeenheid wordt voor een verzakkingsoperatie een ruggenprik aanbevolen.
- Bureau opname belt u drie dagen voor de dag van opname op om het tijdstip van opname door te geven. Zij melden u ook vanaf welk tijdsstip u niet meer mag eten en drinken. (zie folder “nuchter beleid “, welke u krijgt van de anesthesist).
- Op de afdeling bereidt de verpleegkundige u voor op de operatie (operatiekleding wordt u gegeven). Soms krijgt u een kalmerend middel op de verpleegafdeling.
- In een bed wordt u naar de operatieafdeling gebracht. Vlak voor de operatie ontmoet u de gynaecoloog die u opereert. De gynaecoloog neemt de ingreep dan nog een keer kort met u en het hele operatieteam door.
- Hierna zal de anesthesist de afgesproken verdoving toedienen. Meestal is zowel algehele verdoving (narcose) als plaatselijke verdoving (ruggenprik) mogelijk. In zijn algemeenheid wordt voor een verzakkingsoperatie een ruggenprik aanbevolen.
- In principe zal deze ingreep in dagbehandeling plaatsvinden. Dit betekent dat u in de ochtend naar het ziekenhuis komt, in de ochtend geopereerd wordt en dezelfde dag naar huis kunt. Mocht het vanwege uw gezondheid beter zijn een nacht opgenomen te blijven zal dat tevoren met u worden besproken door uw arts op de polikliniek.
Wat gebeurt er na de operatie
Na de operatie krijgt u een tampon in de vagina, dit is een lang gaas dat eventuele kleine bloedingen zal stoppen. De verpleegkundige verwijdert dit gaas 3 uur na de operatie.
Door deze tampon wordt de plasbuis afgesloten, vandaar dat u ook een blaaskatheter krijgt. Deze zal tegelijk met de tampon verwijderd worden. Na het verwijderen zal worden gecontroleerd of u goed kunt uitplassen. Dit gebeurt soms minder goed als
reactie op de operatie en gaat vaak met geduld vanzelf weer beter. De controle wordt gedaan met een echo. Als u niet goed uit plast, wordt u aangeleerd zelf de blaas leeg te maken met een
katheter of als dat u niet lukt, krijgt u soms opnieuw een
katheter voor enkele dagen.
De onderbuik en vagina kunnen de eerste dagen gevoelig zijn. Daarvoor kunt u pijnstillers krijgen.
Enkele dagen na de operatie komt de ontlasting meestal vanzelf weer op gang. Voor de operatie krijgt u van uw behandelend arts een recept met medicijnen om de ontlasting voor en rondom de operatie te vergemakkelijken. Van de operatiewond heeft u weinig last bij de ontlasting. Wel is het beter om persen en heftig hoesten te vermijden.
Als u niet in dagbehandeling geopereerd wordt, maar 1 nacht blijft, dan krijgt u tijdens uw verblijf in het ziekenhuis een injectie in de buik of bovenbeen om
trombose te voorkomen.
Uw gynaecoloog komt na de operatie op de afdeling bij u langs voor uitleg over het verloop van de ingreep.
Naar huis en wat dan
Als u verder geheel gezond bent en er treden geen problemen op bij de operatie, dan mag u dezelfde dag naar huis.
Het kan zijn dat de arts op de polikliniek inschat dat het beter is dat u 1 nacht in het ziekenhuis verblijft, dan kunt u de dag na de operatie naar huis.
U krijgt een afspraak mee voor een controlebezoek bij uw behandelend gynaecoloog op de polikliniek, meestal zes weken na de operatie.
Adviezen voor thuis
De genezing en ontwikkeling van littekenweefsel (de nieuwe ondersteuning) heeft tijd nodig. Daarom is het belangrijk om rustig aan te doen.
Het is belangrijk om in de herstelperiode goed naar signalen van uw lichaam te luisteren en niet te snel veel te willen doen.
- Het is belangrijk dat u voldoende drinkt, anderhalf tot twee liter per dag.
- Het is niet verstandig om seksuele gemeenschap te hebben voordat u uw controle afspraak bij de gynaecoloog heeft gehad. Uw vaginawand kan namelijk beschadigd raken. Tijdens de controle afspraak kijkt de gynaecoloog of de vaginawand goed genezen is. Als dit het geval is, kunt u daarna weer gemeenschap hebben.
- In de weken na de operatie lossen de hechtingen in de schede uit zichzelf op. De hechtingen kunnen tot ruim zes weken na de operatie naar buiten komen.
- Tot ongeveer zes weken na de operatie kan het voorkomen dat u wat bloed verliest. Dit is normaal. Het wordt langzaam minder en gaat vaak over in bruinige of gelige afscheiding.
- Het kan zijn dat er opnieuw klachten ontstaan. De oorzaak van de verzakking (beschadigd steunweefsel, veel hoesten, persen bij ontlasting) kan namelijk niet altijd worden verholpen. Er bestaat geen behandeling die garandeert dat een verzakking definitief uitblijft. Als u denkt dat er sprake is van een nieuwe verzakking, aarzel dan niet om dit met de huisarts of gynaecoloog te bespreken.
Klachten
Neem bij(een van) de volgende klachten contact op met de polikliniek gynaecologie:
- toenemende pijn
- aanhoudende koorts boven de 38 graden
- blaasontsteking: u moet vaak plassen en u heeft een branderig gevoel bij het plassen
- moeilijk kunnen plassen
- sterk ruikende abnormale afscheiding
- toenemend (helderrood) bloedverlies
- moeilijk kwijtraken van ontlasting
- wegblijven van de menstruatie in combinatie met buikpijn.
Vaginale zetpillen
Bent u in de
overgang of heeft u de
overgang al achter de rug? Dan kan de gynaecoloog u adviseren om voor en na de operatie vaginale zetpillen of tabletten met vrouwelijke
hormonen te gebruiken. Deze verbeteren de doorbloeding van de vagina, waardoor de vaginawand beter herstelt. Als u deze heeft voorgeschreven gekregen gaat u daar mee door tot aan de operatie en hervat u het gebruik 2 weken na de operatie en in ieder geval tot aan de controle bij de gynaecoloog.
Postoperatief herstel:
Een groep van landelijke experts is tot consensus gekomen over de richtlijnen voor uw herstel. Deze globale richtlijnen voor uw herstel na een vaginale verzakkingsoperatie vindt u hieronder:
| Activiteiten | Voorbeelden | Medisch mogelijk geacht vanaf: (tijdsduur na de operatie) |
| Lichte handelingen | 2 uur achtereen zitten
15 minuten achtereen lopen
30 minuten achtereen staan
traplopen (1 trap op en af) |
1 week |
| 30 minuten achtereen lopen
90 graden buigen
duwen of trekken van 10 kg |
2 weken |
| Middelzware handelingen | 1 uur achtereen staan of lopen
tillen of dragen van 5 kg
knielen of hurken
fietsen
stofzuigen
|
3 weken |
| Zware handelingen | 4 uur per dag staan of lopen
duwen of trekken van 15kg |
4 weken |
| tillen of dragen van > 10kg
8 uur per dag staan of lopen
springen |
6 weken |
| Overige handelingen | autorijden
in bad gaan
zwemmen
gemeenschap | 1 week
2 weken
6 weken
6 weken |
| Hervatten van baan | 4uur/dag
8uur/dag | 2 weken
6 weken |
Wanneer mag ik weer autorijden?
Autorijden, maar ook het besturen van andere vervoersmiddelen mag u wettelijk gezien alleen als u weer goed hersteld bent. De gemiddelde herstelperiode kunt u vinden in het bovenstaand schema.
Het Reinier de Graaf Gasthuis is een topklinisch opleidingsziekenhuis
Dit betekent dat er vanuit het ziekenhuis een bijdrage wordt geleverd aan wetenschappelijk onderzoek en aan de opleiding voor medisch specialisten. Dit betekent voor u dat u gevraagd zou kunnen worden om deel te nemen aan onderzoek. Deelname is geheel vrijwillig en uw keuze van deelname of niet zal uw behandeling niet beïnvloeden. Ook betekent dit dat u arts-assistenten en coassistenten zou kunnen ontmoeten, zij leveren een bijdrage in de zorg voor u, dit onder supervisie van uw behandeld gynaecoloog.
Contact
Polikliniek gynaecologie is doordeweeks bereikbaar van 08.30 – 16.30 uur op tel: 015 - 260 42 07.
U krijgt een bandje te horen die u helemaal dient af te luisteren.
Daarbuiten kunt u alleen bij SPOED contact opnemen met het algemene ziekenhuis nummer 015 - 260 30 60. Zij kunnen u doorverbinden met de arts assistent gynaecologie.
Illustraties: IUGA. 




