U ontvangt deze informatie, omdat u (mogelijk) vulvakanker heeft. Kanker van de vulva is een zeldzame, kwaadaardige aandoening van de huid rond de schede. De eerste klachten kunnen bestaan uit langdurige jeuk en irritatie, en soms bloedverlies. De behandeling is meestal een operatie; wij verwijderen dan de kanker en zo nodig de lymfklieren in een of beide liezen. Soms, als er uitzaaiingen in de lymfklieren zijn, moet er nog bestraling plaatsvinden. Vulvakanker is een goed behandelbare ziekte, afhankelijk van de grootte van de kanker en van eventuele uitzaaiingen. In deze informatie kunt u meer lezen over deze ernstige aandoening, over de behandeling ervan en over de eventuele bijwerkingen en
complicatie van de behandeling. Neemt u contact met ons op zodra u vragen heeft. Onze contactgegevens staan op de website www.reinierdegraaf.nl.
Vulvakanker, wat is dat?
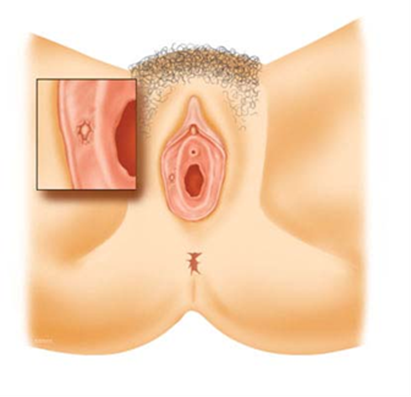
De vulva is de huid rond de schede en bestaat uit de kleine en grote schaamlippen en de clitoris (zie de abeelding). Meer informatie over de vulva kunt u lezen in onze patiënteninformatie Aandoeningen van de vulva.
Er bestaan verschillende vormen van kanker van de vulva:
- Vulvacarcinoom ontstaat uit de huid van de schaamlippen en is de meest voorkomende vulvakanker.
- Vulvamelanoom ontstaat uit de pigmentcellen van de huid van de schaamlippen en komt minder vaak voor.
 | Een zeldzame ziekteKanker van de vulva is zeldzaam en komt in Nederland bij ongeveer tweehonderd vrouwen per jaar voor. Het is een ziekte die vooral bij oudere vrouwen ontstaat: de helft van de vrouwen met kanker van de vulva is 74 jaar of ouder.
|
Het ontstaan van vulvakanker
Vulvakanker ontstaat zeer langzaam uit afwijkende cellen in de huid van de vulva. Er bestaan twee vormen van vulvakanker. Deze kunnen ontstaan uit verschillende huidafwijkingen (zie ook onze patiënteninformatie Aandoeningen van de vulva) van de vulva. Deze huidafwijkingen blijven bijna altijd goedaardig, maar kunnen in minder dan 10 procent uitgroeien tot kanker.
VIN
VIN (vulvaire intra-epitheliale neoplasie) is een huidafwijking die wordt veroorzaakt door het humaan papillomavirus (het wrattenvirus). VIN kan een voorstadium zijn van vulvakanker. Bij ongeveer 5 tot 10 procent van de vrouwen met VIN ontstaat kanker.
LS
LS (lichen sclerosus) komt het vaakst voor. Lichen betekent ‘wit’ en sclerosus ‘hard’: de huid van de vulva wordt harder en witter (zie onze patiënteninformatie Aandoeningen van de vulva). LS is een goedaardige huidafwijking waarvan de oorzaak onbekend is en die doorgaans al jaren bestaat. Bij ongeveer 5 procent van de vrouwen met LS kan kanker van de vulva ontstaan.
Uitzaaiingen bij kanker van de vulva
Kanker van de vulva kan zich op drie manieren uitbreiden: direct, door uitzaaiingen via het bloed of door uitzaaiingen via de lymfbanen. Omliggende organen - de urinebuis, de vagina, de
anus of de clitoris - kunnen door groei van de kanker direct bij de kanker betrokken raken. Ook kunnen kwaadaardige cellen via de lymfbanen zorgen voor uitzaaiingen in de
lymfklieren van de liezen of via de bloedbaan naar bijvoorbeeld de longen. Dit laatste gebeurt echter zelden bij vulvakanker.
Klachten bij vulvakanker
De belangrijkste klachten van vrouwen met vulvakanker is jeuk, branderigheid of irritatie en pijn van de schaamlippen, vooral tijdens en na het plassen. Soms is een zwelling voelbaar en treedt er bloedverlies op. Vaak bestaan de jeuk en irritatie (achteraf gezien) al jaren.
Onderzoek naar vulvakanker
Bij het vermoeden op vulvakanker neemt de arts een
biopt (een klein stukje weefsel) van de afwijking af. Dit gebeurt in de polikliniek of in de behandelkamer. Deze ingreep is nauwelijks voelbaar. Vaak maken wij eerst een foto van de afwijking. Daarna verricht uw gynaecoloog inwendig onderzoek en voelt vaak in beide liezen om eventuele uitzaaiingen in de liesklieren op het spoor te komen. De patholoog beoordeelt in het laboratorium het
biopt onder de
microscoop. De uitslag is daarom niet meteen bekend. Om eventuele uitzaaiingen op te sporen verrichten wij soms een buikscan of echo-onderzoek en maken een longfoto.
De behandeling van kanker van de vulva
Een operatie
Wanneer uit het
biopt blijkt dat het gaat om vulvakanker, overlegt uw gynaecoloog met een ziekenhuis waar veel ervaring bestaat met de behandeling van deze aandoening. Deze behandeling bestaat uit een operatie waarbij we het afwijkende gedeelte weghalen. De arts verwijdert de afwijking met een stukje normale huid eromheen. Het is maar zelden nodig dat wij ook de clitoris moeten verwijderen of een stukje van de urinebuis, de vagina of van de kringspier van de
anus. Meestal haalt de gynaecoloog ook de
lymfklieren in één of beide liezen weg.
De schildwachtkliermethode
Voor de behandeling van uitgezaaide kanker in de
lymfklieren van de liezen bestaat er de laatste jaren in een aantal ziekenhuizen een alternatieve behandeling. Deze wordt vooralsnog uitgevoerd in het kader van wetenschappelijk onderzoek. Dankzij deze methode hoeven de
lymfklieren niet voor niets te worden verwijderd. De gynaecoloog spuit vóór de operatie een radioactieve speurstof rond de afwijking op de vulva. Deze speurstof wordt door de lymfbanen opgenomen en naar een of meer
lymfklieren in de lies vervoerd.
Lymfklieren die de speurstof opnemen, worden zichtbaar op een röntgenfoto. Met een veel kleinere liesoperatie dan de reguliere ingreep kunnen wij deze vervolgens wegnemen.
Behandeling bij uitzaaiingen van vulvakanker
Bestraling
Zijn er uitzaaiingen in de
lymfklieren, dan is vaak uitwendige bestraling nodig op het gebied van de liezen en soms op het bekken. De bestraling start ongeveer vier tot zes weken na de operatie en duurt meestal vier weken. Bij een grote kanker van de vulva adviseert de gynaecoloog soms als eerste behandeling een bestraling in combinatie met chemotherapie. Dan vindt er dus geen operatie plaats. Bestraling is soms ook de eerste keuze van behandeling wanneer uw conditie een operatie niet toelaat. Medicijnen tegen vulvakanker bestaan er op dit moment nog niet.
Kans op genezing van vulvakanker
Vulvakanker is een goed behandelbare ziekte mits deze in een vroeg stadium wordt ontdekt. Met ‘vroeg’ bedoelen we het stadium waarin een kleine afwijking bestaat zonder uitzaaiingen naar de
lymfklieren van de lies. In dat geval is genezing mogelijk bij 80 tot 90 procent van de vrouwen met vulvakanker. Zelfs als er weinig uitzaaiingen zijn, bijvoorbeeld in een klein gedeelte van één of twee
lymfklieren, is genezing bij 60 tot 70 procent van de vrouwen mogelijk. Bij ongeveer 20 procent van de vrouwen met deze ziekte kan de kanker op dezelfde plaats - zelfs na lange tijd - terugkomen. Als wij dit op tijd ontdekken, is opnieuw genezing door een operatie mogelijk.
Mogelijke bijwerkingen en complicaties van de behandelingen
Bijwerkingen bij een operatie van de vulva en de lymfklieren
De belangrijkste bijwerkingen direct na de operatie kunnen zijn:
- een infectie
- een stoornis in de wondgenezing
- het ontstaan van lymfcysten (vochtophopingen) in de liezen
Bij al deze bijwerkingen moet u contact opnemen met uw gynaecoloog.
De meeste bijwerkingen op langere termijn treden alleen op als ook de
lymfklieren zijn verwijderd. De belangrijkste late bijwerking is lymfoedeem (vochtophoping) aan de benen. Dit is lastig en vaak ook pijnlijk. U kunt uw gynaecoloog vragen of de fysiotherapeut hier iets aan kan doen. Na de operatie kan de huid rond de littekens en een deel van het bovenbeen gevoelloos zijn. Dit is niet te verhelpen. Soms zijn er plasklachten na de operatie. Meestal betreft dit een veranderde straal van de plas (sproeien). Er is na de operatie een verhoogd risico op wondroos van het onderlichaam (erysipelas). Bij huidafwijkingen of klachten van de huid moet u daarom contact opnemen met uw huisarts.
Vulvakanker en de behandeling daarvan kunnen invloed hebben op seksualiteit. Niet alleen kunnen psychische factoren een rol spelen; soms is de vaginaopening te nauw en is hierdoor het vrijen pijnlijk of zelfs onmogelijk. Is ook de clitoris weggenomen, dan kan het moeilijker zijn om klaar te komen. Bespreek dit met uw gynaecoloog.
Bijwerkingen bij bestraling van vulvakanker met of zonder chemotherapie
Bij bestraling ontstaat vaak huidverbranding in lichte mate. Dit is van voorbijgaande aard. Een enkele keer kan de huidafwijkingen zeer pijnlijk zijn en gepaard gaan met blaarvorming. Afhankelijk van de mate van de bestraling kan diarree optreden.
Na bestraling kunnen blijvende pigmentveranderingen ontstaan en kan de huid stugger worden. Darmklachten, zoals diarree en verlies van bloed of slijm, kunnen ook langere tijd na de bestraling voorkomen. Dit is echter zeldzaam.
Tot slot
Vulvakanker is een goed behandelbare ziekte. Bij klachten van blijvende jeuk of een huidafwijking van de vulva moet u contact opnemen met een arts. Na een behandeling voor vulvakanker is het belangrijk dat u zelf de vulva blijft controleren en dat u onder controle blijft bij een gynaecoloog (zie onze patiënteninformatie Aandoeningen van de vulva).
Wanneer u hoort dat u vulvakanker heeft en daarvoor een behandeling krijgt, kunt u het emotioneel moeilijk hebben. Praat erover met uw partner, familie, vrienden, arts of lotgenoten. Praat ook over eventuele seksuologische problemen.
Adressen en meer informatie
Stichting Olijf, Postbus 1478, 1000 BL Amsterdam
Een stichting die het contact tussen lotgenoten (vrouwen met gynaecologische kanker) wil bevorderen.
(033) 463 32 99
olijf@olijf.nl www.olijf.nl www.degynaecoloog.nl Landelijke richtlijnen voor de kankerbehandeling
De richtlijnen gynaecologie:
www.richtlijnendatabase.nl Een goede Amerikaanse site met informatie voor patiënten is
www.nlm.nih.gov/medlineplus/vulvarcancer.html Bron: © NVOG.



